脳神経外科
貞本 和彦さだもと かずひこ
くわしく見る
089-945-5829
089-945-5829
7/27 土
休診日
 こんな症状でお悩みの方は脳神経外科へ
こんな症状でお悩みの方は脳神経外科へ当院は、貞本和彦院長・理事長により昭和46年(1971年)3月に開設されました。当時、中国・四国地区では日本脳神経外科学会専門医の開業医として第一号であり、丸50年の歴史をもちます。その間、全国に先駆けてCTやMRIの最先端画像診断装置を導入し、特に非侵襲的に脳血管を表すMRA研究では国内学会は元より、国際学会もリードしてきました。そのパイオニア精神は病院スタッフに共有されており、患者さまの期待に応えるため、不可能を可能にする挑戦が続けられています。
診療には、6名の脳神経外科学会専門医が愛媛大学からの非常勤医とともにあたりますが、循環器・脈管系疾患専門の循環器内科医、眩暈や顔面神経麻痺専門の耳鼻咽喉科医、画像診断の放射線科医らと検討し、総合的な診療に努めています。また、高い技量をもつ画像診断部・検査部スタッフと協力して、正確な診断と的確な治療を心がけています。
現在、高精細画像の得られる最新高性能3テスラMRI2台をはじめ、CT、SPECT(脳梗塞、認知症、てんかん、パーキンソン病などの診断)、超音波画像診断装置(心疾患や頸動脈狭窄など循環器・脈管系疾患の検出)、電気生理学的検査機器(脳波や各種誘発電位測定)等を備えており、正確な診断に努めています。
頭の病気が気になったら、すぐに当院を受診してください。その日のうちにMRI検査を行い、診断結果と治療方針をお伝え致します。

脳神経外科 名誉院長久門 良明
 脳神経外科
脳神経外科
理事長兼病院長貞本 和彦

愛媛大学名誉教授
名誉院長大西 丘倫

愛媛大学名誉教授
名誉院長久門 良明

副院長松原 一郎

部長伊賀瀬 圭二

医長木村 菜里

非常勤医師
愛媛大学教授國枝 武治

非常勤医師
愛媛大学講師井上 明宏

非常勤医師
愛媛大学助教授中村 和
当科では進展する少子高齢化社会に対し、健康寿命を伸ばして頂けるように、病気の前段階を発見して、発症する前の治療に努めています。
例えば、頸動脈狭窄症や未破裂脳動脈瘤など脳卒中の前段階を見つけて薬物治療下に経過を観察します。
狭窄の進行や瘤が大きくなって脳卒中発症リスクの高まった際には血管内手術や顕微鏡手術を提案し、当院でも行います。
その他の脳腫瘍、頸椎・腰椎疾患、認知症などの疾患に対しても同様に対応しています。
また、認知症や脳卒中後遺症による様々な脳神経障害は日常生活の支障になります。
高齢者家族や独居の患者さまには、治療とともに日常生活をも含めた支援体制を提案・提供致します。
そのためには、地域医療ケア相談室が橋渡し役となって、看護部、リハビリテーション部との連携とともに、在宅医療・介護に携わる方々や地域包括支援センターとの協調作業に努めています。
国内・国際学会にも精力的に参加し知識、技能の研鑽に努めています。
MRI、MRA、CT、SPECT、超音波診断画像を用いて、脳動脈瘤、頸動脈狭窄症、脳血管障害、脳腫瘍、物忘れ・認知症、脊椎・脊髄疾患、本態性振戦などを対象にした研究を行い、その成果を国内・海外の学会で発表し、論文にしています。
貞本和彦院長を含む6名の日本脳神経外科学会専門医と、愛媛大学医学部脳神経外科学教室から派遣の非常勤医師で、診療を行なっています。
内科、耳鼻咽喉科、放射線科の医師、看護師、理学療法士、作業療法士、言語聴覚士、臨床検査技師、放射線技師、薬剤師、管理栄養士ほか各スタッフらと密接に連携をとり、診療を受ける患者さまに必要な医療サービスを提供しています。
脳神経疾患の正確な診断にはMRI、CT、血管撮影装置、SPECT、電気生理学的検査などの診断装置が必須であり、当院は国内最高レベルの機種を導入しています。
など
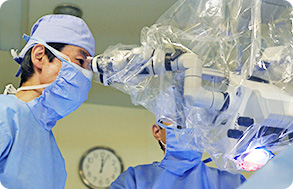
顕微鏡手術の様子
血管内手術の様子
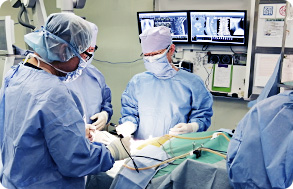
肉眼的手術の様子
頭痛をおこす病気は大きく二つに分けられます。脳卒中や脳腫瘍のように頭の中の病気が原因の頭痛は二次性頭痛と呼ばれます。これまで経験したことがない激しい頭痛が急におこる、突発して短時間でピークに達する頭痛、熱がある、手足の麻痺やしびれを伴うような場合には、脳動脈瘤破裂によるくも膜下出血やその他の脳卒中(脳出血や脳動脈解離)のような生命に関わる重篤な疾患が原因のことがあり、できるだけ早く受診して頭部MRIによる正確な診断と適切な治療を受けることが必須です。高熱があり全身倦怠感とともに後頭部や背部も痛む場合は髄膜炎が疑われます。また、頭皮がピリピリする痛みは帯状疱疹が原因の可能性があり、皮疹の有無を観察します。
以前から同じような頭痛を繰り返している場合は、いわゆる慢性頭痛で、頭の中に明らかな病気はみられません。一次性頭痛と呼ばれ、多くは生命に危険はありません。両こめかみを中心に頭が締め付けられるような痛みは緊張型頭痛が、間欠的に片方の後頭部に突き上げるような痛みは大後頭神経痛が疑われます。ともに変形性頚椎症などを合併して肩こりと腕・手のしびれを伴うことがあり、頭部MRIで異常なければ頚椎MRIを行います。また、閃輝暗点(視野に稲妻のようなギザギザの光の波が突然現れて四方に広がり、その部位がはっきり見えなくなる現象)などの前兆がありズキンズキンと痛む場合には片頭痛が疑われます。ただ、脳血管の病気(脳動静脈奇形など)や脳波異常を伴うことがあり、頭部MRIや脳波検査が必要です。なお慢性頭痛でも、経過とともに増強する場合には、脳腫瘍や慢性硬膜下血腫などが原因のことがあるので、頭部MRIが必要です。副鼻腔炎や中耳炎が原因の場合には髄膜炎を引き起こすこともあり、耳鼻咽喉科による正確な診断が必要です。また、緑内障などの眼の病気によることもあります。
治療は、脳卒中や脳腫瘍では、脳神経外科専門医の診断のもとに手術を含めた治療が必要です。帯状疱疹は抗ウイルス薬や軟膏で治療されます。緊張型頭痛や大後頭神経痛では、鎮痛薬、筋弛緩薬、抗不安薬や湿布薬を処方しますが、理学療法も有効です。片頭痛や群発頭痛では、頭痛発作時にはトリプタン製剤などを、発作予防にはカルシウム拮抗薬、ミグシスや抗てんかん薬(バルプロ酸)などを処方します。最近、頭痛発作を減らしたり程度を軽くする注射薬(抗CGRP抗体)が使えるようになりました。多少高価ですが、経口薬の効果が乏しく、日常生活に支障をきたす方は、試みる価値があります。
頚部(首)・うなじや肩が痛むなど、いわゆる肩こり状態ですが、ひどくなると頭痛、めまい・ふらつき、吐き気、のぼせ感や動悸などの症状を伴います。変形性頚椎症、頚椎椎間板ヘルニアや頚椎後縦靭帯骨化症などの病気が背景になる場合があります。その場合、両側の手足のしびれや筋力の低下を伴うことがあります。また、病気が進むと手足の筋肉が萎縮して、指の細かな動きが悪くなり、転び易くなります。転倒をきっかけに、急に両手足が動かなくなることがありますので、症状の軽いうちに頚椎レントゲン撮影と頚椎MRIを受けて、正確な診断と適切な生活指導を受けられることをお勧めします。
治療は、薬物治療(消炎鎮痛薬、神経障害性疼痛治療薬、筋弛緩薬、ビタミンB12製剤や湿布薬など)で経過をみますが、動けなくなる前に外科的治療を受けましょう。肉眼的手術に比べて顕微鏡手術は安全に行われます。
痛みのため動けない、痛みのため歩けない、少し歩くと腰や足が痛む、などの症状です。腰椎圧迫骨折、変形性腰椎症、腰椎椎間板ヘルニアや腰部脊柱管狭窄症などの病気が原因になります。圧迫骨折では当初は痛みで寝返りも打てません。椎間板ヘルニアでは片方の足に痛みやシビレがあり、一方向にしか向いて寝られません。脊柱管狭窄症では、歩くと両足がしびれて前に進めなくなりますが、一休みすると歩けます(間欠性跛行)。また、前屈みになると症状は軽くなるので、自転車には長い時間乗れます。腰椎レントゲン撮影だけでは分からない場合がありますので、腰椎MRIで診断を確定します。ご高齢の方では、動かずにいると廃用性の筋萎縮をきたすだけでなく、認知機能の低下もおこします。
治療は、薬物治療(消炎鎮痛薬、筋弛緩薬、ビタミンB12製剤、プロスタグランジンE1製剤、神経障害性疼痛治療薬、湿布薬など)で経過をみますが、奏功しない場合には外科的治療を選択します。顕微鏡手術で安全に行われます。
てんかんは神経細胞の過剰な電気的興奮に伴って、意識障害やけいれんなどを発作的に繰り返し起こす慢性的な病気です。神経細胞の過剰興奮が脳の様々な所に起こるため、それに応じて発作も異なります。過剰な電気的興奮を記録するため脳波検査が行われます。脳梗塞、脳出血、脳腫瘍、脳炎など脳の病変が原因となっている「二次性てんかん」と、原因がみつからない「一次性てんかん」があります。脳の病変をみつけるためにMRIが必要です。また、てんかんは、発作のはじまりにおいて一気に脳全体が興奮する「全般発作」と、脳の一部分から興奮がはじまる「部分発作」の2つに大きく分けられます。全般発作には、強直間代発作(意識を消失し、手足をつっぱった後に全身をガクガクさせる)、欠神発作(小児に多くみられ、今までしていた動作を止めてボーッとして、呼びかけても応答なし)、ミオクロニー発作(手足、体、顔などの筋肉が一瞬ピクッとし、コップや物を落とす)があります。一方、部分発作には単純部分発作(意識は保たれ、片方の手足や顔のつっぱり・けいれんやしびれがみられたり、実際にはないものが見えたり・聴こえたり、上腹部からこみ上げてくる感覚や懐かしい感じ・訳もなく怖い感じ・寂しい感じに襲われる)、複雑部分発作(高齢者のてんかんではこの発作が約半数を占め、意識を消失して、欠神発作と同様に今までしていた動作を止めて、ボーっとして呼びかけても応答がなくなります。欠神発作より長く続き、数十秒~数分間です。口をモグモグ・クチャクチャさせたり、手足をモゾモゾ動かしたり、片方の手を不自然な格好につっぱらせたりする動作もあります)、二次性全般化発作(単純部分発作や複雑部分発作に引き続いて意識をなくし、手足をつっぱった後にガクガクさせる全身けいれんに至ります)があります。診断に最も大切なのは発作の状況を知ることで、発作症状・発作の起きやすい時間帯・状況・発作頻度など、患者さんだけでなく発作を目撃した方からも情報を得る必要があります。そのため、カメラ付き携帯電話・スマートフォンにより発作を撮影した動画は診断に有用です。治療の基本は薬物療法で、抗てんかん薬と呼ばれる神経細胞の興奮を抑える飲み薬が用いられます。治療薬の選択に際して、全般発作にはバルプロ酸ナトリウム、部分発作にはカルバマゼピンが第一選択とされています。お薬が効かない場合、外科治療で発作を抑えることができるてんかんもあります。なお、睡眠不足、精神的ストレス、過労、飲酒、薬の飲み忘れなどは発作の引き金となるので、生活指導・服薬指導が行われます。
高齢になると足腰が弱って屋内でも転ぶことが多くなり、しばしば軽微な頭部外傷を受けます。ふらつき、めまいや頭重感があれば早く受診されてCTやMRIを受けることをお勧めします。軽い脳梗塞のために転ぶこともあるからです。また、いわゆる血液サラサラ薬(抗血栓薬)を服用中の方は、受傷直後は軽度の出血でも数日のうちに増大することがあり、入院を含めた注意深い経過観察が必要になります。一方、受傷直後は異常なくても、1〜2ヶ月が経って頭の中に出血にみられることがあります。慢性硬膜下血腫という病気で、激しい頭痛や嘔吐はなく、軽い片麻痺からの転倒やふらつきがみられます。頭部外傷が軽いために覚えていないこともあり、脳梗塞や認知症と診断される場合があります。慢性硬膜下血腫はCT・MRIで容易に診断できるので、まず疑ってみることが大切です。
交通事故や転倒により頭部を強打した場合には、すぐ受診してCTやMRIを受けましょう。意識障害がある場合には、何らかの脳の損傷(脳挫傷)が疑われます。意識が戻っても、頭蓋骨骨折があって数時間後に再び意識を失う場合は急性硬膜外血腫が疑われます。また、意識障害が少し改善しても数時間後に再び意識を失う場合には急性硬膜下血腫が疑われます。ともに緊急に開頭による血腫除去が行われ、硬膜外血腫では完全回復を期待できますが、硬膜下血腫では脳挫傷を伴っているため、神経症状を残します。意識障害が当初より継続し、頭蓋内血腫がみられない場合にはびまん性軸索損傷が疑われ、寝たきりなどの重篤な後遺症を残す可能性があります。
治療は、通常の急性頭蓋内血腫では、全身麻酔下の緊急開頭血腫除去が必須です。一方、慢性硬膜下血腫では、穿頭血腫洗浄術(局所麻酔下で頭蓋骨に小さな穴を開けて血腫内容を排出する30分前後の手術)で回復します。いずれの血腫も手術実施が遅れると生命に関わりますので、早めの受診をお勧めします。
ご家族や親戚に脳卒中になった方がいると、一時的にでも手足のしびれ・脱力感や、頭痛、めまいがあると‘脳卒中かな?’と心配になります。脳卒中の危険因子となる高血圧、糖尿病や脂質異常症などは遺伝することがあるので、不安に感じたら受診しましょう。
当院では、通常、脳神経学的所見を診察した後に、頭部MRI・MRAと頚部エコー検査などを行います。MRIでは拡散強調像で急性期脳梗塞、T2*強調像で微小脳出血、FLAIRやT2強調像でかくれ脳梗塞や白質病変などの虚血性脳変化や頭蓋内病変を、MRAでは脳動脈瘤、動脈狭窄性病変や血管奇形などを診断します。頚動脈エコーでは両側の総頚・内頚・外頚・椎骨動脈の血流と動脈硬化を診断します。椎骨動脈に逆流が見られたら鎖骨下動脈閉塞が疑われるので、上胸部MRAを追加します。循環器疾患(不整脈や脈管系疾患)が疑われる場合には、循環器・脈管系内科にて心電図・心エコーなどを受けて頂きます。
治療は、未破裂脳動脈瘤が検出された場合、最大径が5〜7mm未満では、血圧管理と生活指導(飲酒、禁煙)を行い、半年〜1年毎にMRAで動脈瘤の変化を観察します。ただ、動脈瘤の破裂率は、大きさだけではなく発生部位、形、他部位動脈瘤の出血の既往などによって異なるので、総合的に判断して外科的治療を提案します。頚動脈狭窄が検出された場合、無症状の例では血圧や脂質などの危険因子を管理して半年〜1年毎のMRAや頸動脈エコーで変化を観察しますが、すでに高度狭窄(70〜80%)の例や経過観察中に高度狭窄に進行した例では外科的治療(ステント留置術や頚動脈内膜剥離術)を提案します。一方、症候例では中等度以上の狭窄(50%以上)に外科的治療を提案します。血管奇形には脳動静脈奇形や血管腫がありますが、無症状の例ではMRI・MRAで1年毎に経過を観察します。なお、外科的治療を考慮する例には、脳動脈瘤では正確な大きさや周囲の細い血管との関係をみるために、頸動脈狭窄では正確な狭窄率や病変部の石灰化をみるために、血管奇形では流入動脈や流出静脈を確認するため、CTA(CT血管撮影:造影剤を投与してCT撮影)や脳血管撮影(動脈内に造影剤を投与してレントゲン撮影)が必要です。
高齢になると「知人の名前が直ぐに出てこないが、1分ほどして思い出した」ということがよくあります。これは「度忘れ」で、歳相応のものであり、日常生活・社会生活には支障ありません。一方、認知症では「昨日、友達と会って食事したことを忘れた」といったもので、出来事(エピソード)を忘れてしまいます。このようなことが頻回にあると、「さっき言ったことを直ぐに忘れる、同じことを何度も聞く、お薬の服用が守れない」や「電車やバスを利用できない、同じ物を買ってくる、これまでの料理が作れない」などの様々な問題がおこります。つまり認知症は、記憶する・判断する・順序立てて行うなどの認知機能が低下して日常生活・社会生活に支障をきたした状態です。
正常な人が突然認知症になることは少なく、多くは徐々に認知機能が低下して認知症になります。認知機能が正常とはいえないものの、認知症ともいえないグレイゾーンの状態を「軽度認知機能障害」とよびます。すなわち、軽度認知機能障害は、正常と認知症の中間的な状態で、もの忘れが目立ちますが日常生活には支障がない状態を指します。現在は、この軽度認知障害の段階で見つけて原因を診断し、治療方針を立てることが重要です。
認知症の原因となる病気には、アルツハイマー型認知症やレビー小体型認知症などの神経変性疾患があり、それぞれアミロイド・ベータとタウやアルファ・シヌクレインといった異常蛋白質が脳に沈着して神経細胞が傷害されます。これらの神経変性疾患の鑑別には症状だけでなく、MRIやSPECTによる画像診断が有用です。また、脳梗塞や脳出血による脳損傷が原因となる血管性認知症があります。血管性認知症は勿論ですが、神経変性疾患による認知症でも高血圧・糖尿病・脂質異常症などの脳卒中危険因子への治療が予防につながります。その他に認知症をきたす病気は、正常圧水頭症、慢性硬膜下血腫、脳血管障害、脳腫瘍などがありますが、診断にはMRIやCTが必須です。また、内科的疾患(薬物中毒、高アンモニア血症、甲状腺機能低下症など)も原因になるため、血液検査も診断に欠かせません。 正常圧水頭症、慢性硬膜下血腫、脳血管障害、脳腫瘍などによる認知症は、適切な外科治療で治せます。内科的疾患も、的確な治療により治すことが可能です。一方、アルツハイマー型認知症では4種類の薬剤、レビー小体型認知症では1種類の薬剤を処方しますが、目的は認知症を治すというより進行を遅らせることです。介護者や家族を最も悩ませる徘徊や興奮・不穏などの行動障害・精神症状には様々な治療薬(抑肝散など)が必要です。認知症では、生活支援や介護が必要になりますので、主治医は意見書を作成して、様々な程度の支援・介護を受けて頂きます。症状の進行に伴ってご家族や介護者の負担が増しますので、介護度を常に見直す必要があります。
突然に目の前の景色が上下や左右にダブって見える状況を“複視”とよび「道路のセンターラインが二本見える」状態です。片方ずつの眼で見るとはっきり見えますが、両眼で見ると、視点が合いません。眼球運動に関わる脳神経(動眼神経、滑車神経、外転神経)や眼球を動かす筋肉(外眼筋)の働きが障害されるためにおこります。MRIでは脳神経核のある脳幹や脳神経の走行する部位の病気(脳梗塞、脳出血、脳腫瘍など)や外眼筋のある眼窩内の病気(腫瘍など)を、MRAでは脳神経を圧迫する病気(脳動脈瘤、海綿静脈洞硬膜動静脈瘻)を診断します。特に片方の上まぶたが落ちて、複視と頭痛があれば、脳動脈瘤破裂(内頚動脈後交通動脈分岐部瘤):破裂の危険信号ですので、直ぐにMRIとMRAで診断を受けてください。明らかな病変が見られない場合は、重症筋無力症や内科的基礎疾患(糖尿病など)も考えられます。
脳腫瘍や脳血管障害では顕微鏡手術や血管内手術を行います。重症筋無力症では胸腺腫が見つかれば摘除を行い、それ以外では薬物療法(抗コリンエステラーゼ阻害剤、ステロイド、免疫抑制剤、免疫グロブリン)を行い、明らかな疾患が認められない場合は、末梢神経障害としてビタミンB12製剤やステロイドを投与します。
目の前の左右や上下の一部が見えにくい状況で、視野障害(視野欠損)と呼びます。左側が見えないと、左肩や左腕を通出入り口の壁や通行人に思い切りぶつけたり、車を運転していて車体の左側を擦ったりしてしまいます。下の部分が見えにくいと階段を降りにくく感じます。視覚を伝える神経路が障害されるためで、神経症状から視野のどの部位の欠損か(同名性半盲や両耳側半盲など)を診断します。MRIで眼窩内病変(腫瘍、炎症など)や脳病変(脳梗塞、脳出血、脳腫瘍など)を、MRAで血管病変(脳動脈瘤、脳動静脈奇形、動脈狭窄病変)を診断します。急に起きた場合は後頭葉の脳梗塞・脳出血、徐々に生じて視力も低下する場合は下垂体腫瘍、髄膜腫や脳動脈瘤などが原因と考えられます。明らかな病変が認められない場合は、脳神経障害をきたす内科的疾患(糖尿病など)を疑います。
脳腫瘍や血管障害では顕微鏡手術や血管内手術を行います。明らかな疾患が認められない場合は、末梢神経障害としてビタミンB12製剤やステロイドを投与します。
「朝、起きた時に急に天井が回って吐いた」、「歩こうとするとフラフラして真っ直ぐに歩けない」、「歩くと右へ右へと傾いていく」、「床がふわふわしてバランスが取れない」、「気が遠くなるような感じがする」などの症状です。神経所見より原因となる脳神経疾患を推測しますが、MRIによる画像診断は欠かせません。MRIで脳卒中(小脳や脳幹の梗塞・出血など)、脳腫瘍(聴神経腫瘍、小脳や脳幹の腫瘍など)、頭部外傷(慢性硬膜下血腫など)、正常圧水頭症を、MRAで脳動脈閉塞(椎骨動脈、脳底動脈、鎖骨下動脈などの閉塞)、脳動脈瘤や血管奇形(椎骨動脈、脳底動脈など)を診断します。頚椎MRIで脊椎・脊髄疾患(頚椎症、脊髄腫瘍など)を診断します。特に脳卒中や脳腫瘍は、診断の遅れが生命に関わりますので見落とせません。小脳の血管病変では、当初は意識が清明でも数時間後には昏睡に到ることがあります。腫瘍では徐々に進行し、周辺の神経症状が加わってきます。また、比較的良性の内耳性めまい(三半規管の障害)が多くみられますが、耳鼻咽喉科で診断を受けます。不整脈や心不全などの心臓疾患は循環器内科で診断されますが、それ以外の内科的疾患(貧血、低血圧、高血圧、低血糖、脱水症、熱中症、薬剤性、神経難病など)の診断も必要です。
脳卒中、脳腫瘍、脊椎・脊髄疾患と診断された場合は、病態に応じて血管内手術や顕微鏡手術を選択します。よく見られる良性発作性頭位めまい症にはめまい体操が有効ですが、診断の確定が必要です。内耳疾患や明らかな原因疾患が不明の場合には、薬物治療(鎮暈薬、血流改善薬、ビタミンB12製剤など)を行います。循環器疾患やその他の内科的疾患は専門医により適切な治療を行います。
「片方だけに耳鳴りや難聴がある」、「受話器は片方の耳しか使えない」などです。反対側が使えますので、生活に支障がないため“年のせい”と放置されている方もいます。聴覚を伝える経路が障害される脳疾患や耳性疾患が原因となります。MRIで脳卒中(脳幹の梗塞や出血)、脳腫瘍(聴神経腫瘍など)、MRAで脳動脈閉塞(椎骨動脈、脳底動脈の閉塞)や脳動脈瘤(椎骨動脈や前下小脳動脈)を診断します。また、耳性疾患(突発性難聴、メニエール病、慢性中耳炎、ムンプス難聴、心因性難聴、側頭骨内腫瘍など)を診断するため、耳鼻咽喉科の診察が必要です。脳卒中や脳腫瘍では、診断の遅れが症状の悪化と治療効果の良否につながります。
脳卒中、脳腫瘍と診断された場合は、病状に応じて薬物治療(鎮暈薬、血流改善薬、ビタミンB12製剤、ステロイド薬)とともに血管内手術や顕微鏡手術を選択します。原因が明らかでない場合は、薬物治療(鎮暈薬、血流改善薬、ビタミンB12製剤)で経過を観察します。
高齢になると、自宅内の僅かな段差や絨毯の境目などに躓いて転んでしまいます。視力の衰えや筋力低下なども影響しますが、意識障害(注意力低下など)、運動障害(小脳症状、錐体路障害、錐体外路障害)や感覚障害(深部感覚障害)がみられる場合があります。原因としては頭部外傷(慢性硬膜下血腫)、脳卒中(脳梗塞、脳出血など)、脳腫瘍、正常圧水頭症、脊椎・脊髄疾患(頚椎症性脊髄症、腰部脊柱管狭窄症など)があるので、MRI・MRAで診断します。画像診断で病変の認められない場合は、様々な神経変性疾患(パーキンソン病、パーキンソン症候群、脊髄小脳変性症など)も考えられ、SPECTを用いた核医学検査により鑑別します。
脳卒中、脳腫瘍、脊椎・脊髄疾患には、外科的治療を含めて、各々に適切な治療を選択します。正常圧水頭症や慢性硬膜下血腫では、手術(脳室腹腔シャント・腰椎腹腔シャントや穿頭血腫洗浄術)により症状が劇的に改善します。パーキンソン病では薬物治療(レボドパやドパミン受容体刺激薬)が著効して動き易くなりますが、薬物治療に抵抗性の手足の振るえなどには脳深部刺激療法や収束超音波治療が行われます。
「お箸を使えない、上手く字を書けない、持ったものを落とす」「足が上がらなくて歩き難くなった、躓きやすい」といった筋力低下や、「指の感覚が鈍いくジンジンする、熱さや痛みが鈍くなった」という感覚の異常です。原因として運動や感覚を伝える経路での脳疾患、脊髄・脊椎疾患や末梢神経疾患が考えられます。突然起こった場合は、脳卒中(脳梗塞や脳出血)が疑われるのでMRIが必須です。異常のない場合には、頚椎・頚髄疾患(椎間板ヘルニア、変形性頚椎症、特発性硬膜外血腫など)が疑われるので、頚椎MRIで診断します。緩徐に症状がおきた場合には、慢性硬膜下血腫、正常圧水頭症、脳腫瘍や頚椎疾患(変形性頚椎症、脊髄腫瘍、脊髄空洞症など)が疑われます。脳卒中や慢性硬膜下血腫では通常は左右のいずれか一方に、正常圧水頭症では両側にみられます。頚椎疾患では両側に症状がみられ、多くは頸部痛を伴います。ただ、片方の症状で発症する頚椎疾患(側方に突出した椎間板ヘルニアや硬膜外血腫)もあるので、脳疾患が認められない場合には、頚椎MRIが必要です。なお、脳腫瘍や脊髄腫瘍では造影剤を静注した造影MRIを追加します。
MRIで脳梗塞の範囲が小さくMRAで主幹動脈が閉塞している場合は、閉塞血管を再開通させる緊急治療(血栓溶解療法や血栓回収療法)が必要ですので、実施できる病院へ紹介します。それ以外の脳梗塞では心原性脳塞栓症、アテローム血栓性脳梗塞、ラクナ梗塞などの病型診断を行い、病型に応じた急性期治療の後に、再発予防のために薬物療法や手術を含めた治療を行います。薬物治療には抗血小板薬や抗凝固薬、外科的治療には頚動脈内膜剥離術やステント留置術があります。脳出血では、救命目的で顕微鏡手術や内視鏡手術を行います。また、出血を起こした血管病変(脳動静脈奇形、海綿状血管腫や硬膜動静脈瘻)があれば、血腫除去とともに血管病変も可及的に処理します。血腫除去を必要としない小出血の場合は急性期以降に再出血予防のために顕微鏡手術や血管内手術で根治手術を行います。頚椎疾患でも、急性発症で神経症状が顕著な場合には早急な減圧手術が必要ですが、一般に緩徐に進行するため経過を観察して病状により手術を選択します。緩徐に発症した脳腫瘍や脊髄腫瘍では、発生部位や種類を確認したうえで、外科的治療を考慮します。なお、慢性硬膜下血腫や正常圧水頭症では外科的治療で回復が期待できます。
「手が振るえて字が書けない、食事を口に運べない、お茶をこぼして飲めない」などの症状です。原因として、パーキンソン病、パーキンソン症候群、本態性振戦などが考えられます。パーキンソン病には特徴的な症状がみられるので診断は比較的容易です。振るえ(振戦)と同時に動作がぎこちなくて(筋強剛)遅くなり(動作緩慢)、バランスを崩して簡単に転んでしまいます(姿勢反射障害)。また、歩き出すと自分では止まれなくなります(突進現象)。顔の表情が乏しくなり(仮面様顔貌)、声も小さくて明瞭に発声できなくなります。パーキンソン症候群はパーキンソン病に似た症状を示し、脳血管障害(脳梗塞)、神経変性疾患(多系統萎縮症、進行性核上性麻痺、大脳皮質基底核変性症など)が原因疾患です。これらの疾患を鑑別するには、神経学的診断は基本ですが、MRIによる頭蓋内器質性疾患の診断が必須です。また、神経変性疾患ではSPECTによる核医学検査(脳血流検査、DATスキャン、MIBG心筋シンチグラフィ)が鑑別に有用です。 パーキンソン病では不足しているドパミンの補充で症状の改善が認められますが、効果が乏しい場合は深部脳刺激療法、熱凝固療法が行われます。また、振るえに対しては収束超音波療法も選択されます。なお、パーキンソン症候群ではレボドーパによる十分な効果は期待できません。
「やる気がなくボーッとしていて、いつもの人と違う」、「ソファに座ってテレビをぼんやり見ていて動こうとしない」などの症状です。動作は緩慢ですが、歩けます。意識障害か意識変容かの鑑別と運動障害などの他の神経症状があるかを診察します。前頭葉の脳腫瘍や脳梗塞、慢性硬膜下血腫、正常圧水頭症などが原因と考えられるため、MRIによる診断が必須です。明らかな病変が認められない場合は、てんかん、認知症やうつ病などを疑います。VSRAD-MRIによる脳萎縮部位の特徴や脳波検査により鑑別します。
治療は病変の種類や部位、症状の程度により選択します。脳腫瘍では腫瘍摘出による周囲脳圧迫の軽減、頚動脈狭窄症や内頸動脈・中大脳動脈閉塞症では内膜剥離術やバイパス術などの外科的治療による血流の改善で意欲の回復する例があります。慢性硬膜下血腫は穿頭血腫洗浄術、特発性正常圧水頭症は脳室腹腔シャント術や腰椎腹腔シャント術で、症状が軽快します。認知症やうつ状態には薬物治療(抗認知症薬、抗うつ薬など)を行います。
ご高齢の方は、運転免許更新の際に認知症の関する試験を受け、異常が疑われた場合には、医師により認知症であるかの診断を受けなければなりません。頭部MRI・MRAにて認知症をきたす脳腫瘍、脳卒中、慢性硬膜下血腫、正常圧水頭症などの病気があれば、手術を含めた治療によって改善する可能性があります。これらの病気がない場合は、高次脳機能テストを行って認知機能を総合的に評価しますが、認知症と診断された場合は免許の更新ができません。また認知症治療薬を服用している方も同様です。これまでの大切な移動手段がなくなるため、大きな社会的問題といえます。
主な参考文献: 標準脳神経外科学 (新井 一ら、 医学書院)、 ニュースタンダー ド脳神経外科学 (生塩之敬ら、 三輪書店)、 脳神経外科学 (太田富雄ら、 金芳堂)、 ベッドサイドの神経の診かた (田崎義昭、 南山堂) など
 診療科目・部門案内
診療科目・部門案内






